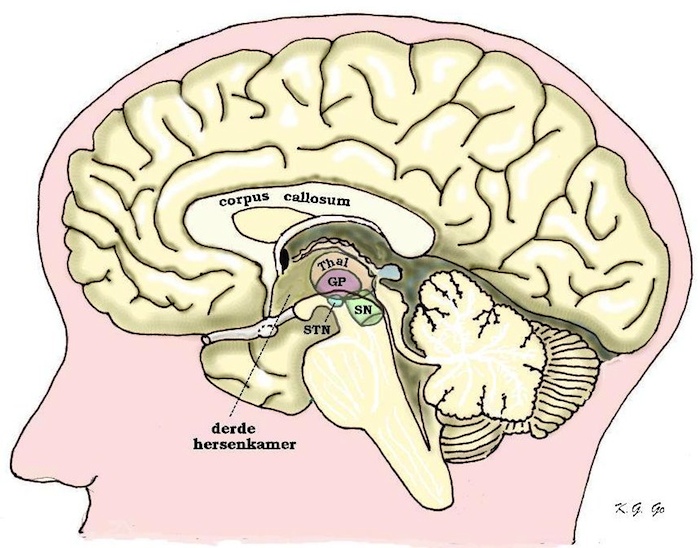
Om een indruk te geven waar de genoemde structuren in de hersenen liggen, is hier een mediane hersendoorsnede getekend, dat wil zeggen de binnenzijde van een grote-hersenhelft. Opvallend is het Corpus Callosum (hersenbalk) dat zenuwvezels bevat, die beide grote-hersenhelften verbinden (dus loodrecht op het vlak van de tekening verlopen) en als behandeling van bepaalde vormen van epilepsie worden gekliefd. (callosotomie) Daaronder ziet men de Thalamus (Thal) in de zijwand van de derde hersenkamer. Daaronder bevindt zich de Nucleus Subthalamicus (STN), waarvan electrische stimulatie hoopgevende effecten heeft gegeven voor de behandeling van bewegingsstoornissen. Boven de STN en achter de Thalamus bevindt zich de Globus Pallidus (GP), (die men vanuit de mediane hersendoorsnede dus pas kan zien als men de Thalamus voor een deel heeft weggehaald). Thalamus en Globus Pallidus zijn de structuren waarop zich van oudsher de operatieve behandeling van de ziekte van Parkinson heeft gericht.Achteronder de Thalamus bevindt zich de Substantia Nigra (SN) als een wat scheef naar boven staande plaatvormige structuur, waarvan degeneratie van de cellen de oorzaak vormt van de ziekte van Parkinson.
In de basale ganglia (figuur boven) vindt verwerking plaats van allerlei impulsen uit de hersenen die van belang zijn voor de besturing van bewegingen zoals lopen en andere “automatische” handelingen. Door het tekort aan dopamine dat optreedt bij de ziekte van Parkinson kan de regulatie van deze bewegingen niet goed plaatsvinden, waardoor de patiënt verschijnselen krijgt zoals beven (tremoren), bewegingsarmoede (schuifelende gang, strakke mimiek, moeite met draaien, problemen bij het op gang komen) en stramheid. De ziekte van Parkinson is op zich niet te genezen, en de verschijnselen zijn in het verloop van de ziekte progressief. Vaak is het echter mogelijk in het beginstadium van de ziekte de verschijnselen te behandelen door het toedienen van medicijnen, bijvoorbeeld dopamine-achtige stoffen. Wanneer de reactie op de medicijnen afneemt, de bijwerkingen van de medicijnen erg hinderlijk worden of indien reeds in een vroeg stadium sprake is van ernstige stramheid of tremoren, bestaat er de mogelijkheid om door middel van een operatie aan de hersenen deze verschijnselen te verminderen. Er zijn verschillende operaties mogelijk, en welk type ingreep wordt uitgevoerd is sterk afhankelijk van de individuele verschijnselen van de patiënt:
Destructieve (beschadigende) ingrepen
Dit zijn behandelingen waarbij bepaalde delen van de hersenen, waarvan men weet dat die een rol spelen bij de verschijnselen die gepaard gaan met de ziekte van Parkinson, worden uitgeschakeld. Dat gebeurt door een dunne electrode via een klein boorgat aan de hand van tevoren zorgvuldig berekende coördinaten (zie stereotaxie) in bijvoorbeeld de globus pallidus of de thalamus te plaatsen. Nadat eerst met behulp van electrostimulatie de exacte positie van de sonde (=electrode) is geverifieerd, wordt vervolgens het uiteinde hiervan verhit en worden aldus de beoogde cellen definitief uitgeschakeld (men noemt dit dan pallidotomie respectievelijk thalamotomie (tomie = doorsnijding). Indicaties voor deze behandeling zijn vooral ernstige stramheid en bewegingsarmoede.
Stimulatie
Hierbij wordt op dezelfde wijze als bij de -tomie (zie bovenstaande) een electrode in delen van de hersenen geplaatst waarvan bekend is dat die invloed hebben op bepaalde verschijnselen bij de ziekte van Parkinson (zoals bijvoorbeeld de globus pallidus en de nucleus subthalamicus). Via deze electrode worden vervolgens vanuit een onderhuids geimplanteerde electrostimulator (net zoals bij een hartpacemaker) electrische impulsen naar de beoogde hersencellen gestuurd. Ook dit heeft als doel de verschijnselen van stramheid en bewegingsarmoede te verminderen.
Weefsel transplantatie.
Deze behandeling, waarbij het de bedoeling is om gezonde dopamine producerende cellen (verkregen uit hersenweefsel (donorweefsel) of uit bijnierweefsel (donor of patiënt zelf)) te implanteren in de hersenen van een Parkinson patiënt, is nog experimenteel. De resultaten zijn tot nu toe matig, onder andere door de grote technische problemen die bestaan bij het verkrijgen van goede en vitale dopamine producerende cellen, maar vooral ook vanwege de afstoting en het afsterven van het ingebrachte weefsel.
Spasticiteit
Bij spasticiteit is er sprake van het onwillekeurig gelijktijdig aanspannen van tegengestelde spiergroepen (zoals bijvoorbeeld de strekspieren en de buigspieren van een arm of een been). Daardoor bestaat er meestal ernstige stijfheid van één of meerdere ledematen, waardoor het vrijwel onmogelijk kan zijn om gerichte, willekeurige bewegingen uit te voeren. Er is een groot aantal oorzaken van spasticiteit. Zo kan spasticiteit het gevolg zijn van:
- een beschadigingen van de hersenen (hersenbloeding, herseninfarct, multipele sclerose (MS), hersenletsel door een ongeval, hersentumor, etc.)
- een beschadiging van het ruggenmerg (ongevalletsel, ruggenmerg tumor, MS, etc.).
Spasticiteit kan gepaard gaan met pijn (door de hoge spierspanning en de verkrampte houding) en de patiënt belemmeren bij het zitten, liggen of het gebruik van een rolstoel. De chirurgische behandeling van spasticiteit is erop gericht om hinderlijke, invaliderende of pijnlijke spasmen te verminderen, en daardoor het functioneren van de patiënt (binnen de beperkingen van de bestaande handicap) te verbeteren. Deze behandelingen hebben uiteraard geen invloed op de beschadiging van het hersenweefsel of het ruggenmerg die ten grondslag ligt aan de spasticiteit. Chirurgische behandeling van spasticiteit wordt over het algemeen pas toegepast als allerlei vormen van behandeling met medicijnen zijn mislukt. Er zijn verschillende operaties mogelijk, en de keuze hangt af van de oorzaak en de mate van de spasticiteit. Bij de behandeling van spasticiteit dient men zich te realiseren dat enige stijfheid ook nuttig kan zijn, bijvoorbeeld als steun bij het staan. Volledig opheffen van de spasticiteit zou dan het verliezen van deze steunfunctie kunnen betekenen, waardoor de mobiliteit en zelfstandigheid van de patiënt niet toeneemt maar juist vermindert. Mogelijke behandelingsvormen zijn:
Intrathecale toediening van Baclofen
Deze behandeling bestaat uit het onderhuids implanteren van een medicijnpomp die er voor zorgt dat er continue via een dun slangetje dat tijdens de operatie in het wervelkanaal ter hoogte van het ruggenmerg is aangebracht (dit noemt men intrathecaal) een vastgestelde hoeveelheid van de stof Baclofen wordt toegediend. Baclofen remt de spastische activiteit en werkt tevens als pijnstiller. Het voordeel van plaatselijke toediening via een pomp boven het innemen van Baclofen in tabletvorm (ook wel bekend als Lioresal) is dat de algemene lichamelijke bijwerkingen niet optreden. Dit type behandeling is vooral geschikt bij patiënten die lijden aan spasticiteit ten gevolge van beschadiging van het ruggenmerg.
Dorsale rhizotomie (worteldorsnijding)
Deze techniek bestaat uit het selectief uitschakelen van achter-zenuwwortels vlak bij het ruggenmerg. Het gaat hier om zenuwwortels die zorg dragen voor het geleiding van gevoelsprikkels naar het ruggenmerg. Door deze zenuwen uit te schakelen worden de overmatige reflexen die de oorzaak zijn van de spasticiteit vormen onderbroken, waardoor de spasticiteit aanzienlijk kan afnemen. Zie voor een afbeelding het stuk over de perifere zenuwen.
Anterieure rhizotomie
Deze techniek bestaat uit het uitschakelen van de voorwortels vlak bij het ruggenmerg. Deze zenuwwortels bevatten de vezels die voor de motoriek verantwoordelijk zijn. Doorsnijding van deze wortels resulteert in een volledig slappe verlamming.
Stereotactische thalamotomie
Deze behandeling kan effectief zijn bij aangeboren spasticiteit die wordt veroorzaakt doordat er een beschadiging is opgetreden van de hersenen. Hierbij wordt met behulp van een stereotactische techniek een specifiek deel van de thalamus door het aanbrengen van een thermolaesie (verhitting) uitgeschakeld. Deze behandeling wordt daarnaast ook toegepast bij speciale vormen van dystonie (dat is een soort “draaispasme”).
Myelotomieën
Deze behandeling bestaat uit het uitvoeren van een insnijding in het ruggenmerg. Het doel is het onderbreken van de reflexbogen die verantwoordelijk zijn voor de spasmen. De insnijding kan op verschillende manieren worden uitgevoerd, bijvoorbeeld aan de zijkant van het ruggenmerg (de zogenaamde myelotomie volgens Bischof) of in het midden aan de achterzijde van het ruggenmerg.
Cordotomie (of chordotomie)
dit is het overdwars doorsnijden van het ruggenmerg. Deze methode wordt zelden toegepast.
Cordectomie
Hiermee wordt het verwijderen van een deel van het ruggenmerg bedoeld. Deze behandeling wordt alleen in bepaalde gevallen uitgevoerd bij patiënten die op geen enkele andere behandeling hebben gereageerd. Het resultaat van deze operatie is een totale slappe verlamming onder het niveau van de operatie.
Epilepsie
Epilepsie wordt ook wel “vallende ziekte” genoemd. Epilepsie is een verzamelnaam van stoornissen die gepaard gaan met aanvalsgewijs optredende verschijnselen. Bij epilepsie is er sprake van een verstoring van de electrische activiteit in de hersenen, waarbij een soort “kortsluiting” met ongecontroleerde uitbreiding van activiteit op kan treden in bepaalde delen van de hersenen. Die kortsluiting kan vele oorzaken hebben, en epilepsie is dan ook niet specifiek voor een bepaalde oorzaak. Meestal is epilepsie het gevolg van een beschadiging van de hersenschors. Dat kan zijn door littekenweefsel dat is ontstaan door infectie (bijvoorbeeld na hersenvliesontsteking), een ongeval, een hersenbloeding of na een hersenoperatie. Andere oorzaken zijn vaat-misvormingen in de hersenen, hersentumoren, aangeboren afwijkingen van de hersenen, of bijvoorbeeld door stofwisselingsstoornissen.
De behandeling van epilepsie bestaat in eerste instantie uit het voorschrijven van medicijnen (anti-epileptica zoasl Diphantoine, Depakine, Rivotril of Tegretol) die tot doel hebben de epileptische activiteit in de hersenen te onderdrukken. Vaak lukt het om de patiënt hiermee min of meer vrij van aanvallen te krijgen. Een goede discipline bij de patiënt is essentieel voor een optimaal resultaat (regelmatig leven, bijtijds innemen van de medicijnen, zorgen voor goede (nacht)rust, gebruik van alcohol achterwege laten).
Wanneer de epilepsie niet goed met medicijnen is te behandelen kunnen bepaalde patiënten in aanmerking komen voor operatieve behandeling. De operatie kan het volgend doel hebben:
- Operatief verwijderen van het gebied in de hersenen waar de epileptische activiteit vandaan komt.
- Operatief onderbreken van de hersenbalk (het corpus callosum, dat is de dwarsverbinding die midden in de hersenen de linker en rechter hersenhelft met elkaar verbindt), om te voorkomen dat de epileptische activiteit zich van de ene naar de andere helft van de hersenen uitbreidt. Deze operatie noemt men daarom ook wel callosotomie (“doorsnijding van het corpus callosum”).
- Operatief aanbrengen van een zenuwstimulator rondom de nervus vagus (dat is een belangrijke hersenzenuw die vlak langs de halsslagaders loopt). Hoewel de precieze werking nog niet goed bekend is, wordt aangenomen dat electrische stimulatie van de nervus vagus leidt tot demping van de epileptische electrische activiteit in de hersenen.
Dwarslaesie
Bij een dwarslaesie is er sprake van een definitieve onderbreking van de electrische verbindingen (de zenuwbanen) tussen de hersenen en het ruggenmerg. Ten gevolge van die onderbreking van de zenuwbanen komen signalen (bijvoorbeeld over het gevoel in de benen) niet meer in de hersenen aan. Daardoor voelt de patiënt dus niets van zijn of haar benen en komen signalen vanuit de hersenen (bijvoorbeeld om een been te laten bewegen) niet meer op de plaats van bestemming (de spieren van dat been) aan. De benen van de patiënt zijn dus verlamd. Hoe “hoog” en uitgebreid de dwarslaesie is hangt af van de plaats in het ruggenmerg waar die onderbreking is opgetreden. Het kan zijn dat alleen de benen verlamd en gevoelloos zijn (men noemt dat een lage dwarslaesie), maar als er sprake is van een hoge dwarslaesie (ter hoogte van de nek) zijn bovendien (delen van) de armen gevoelloos en verlamd. Bij dwarslaesie patiënten zijn er bovendien vaak ernstige problemen met de besturing van de sluitspieren van de anus en de blaas, hetgeen met ernstige medische en sociale problemen gepaard kan gaan (infectie risico’s, doorligplekken van de billen, dragen van luiers, gebruik van catheters, etc.).
Door middel van neuromodulatie technieken is het tegenwoordig mogelijk om in bepaalde gevallen delen van de verloren functies te besturen en te stimuleren:
Electrostimulatie voor herstel van de motoriek van de benen (functionele electrostimulatie (FES))
Dit is een methode waarbij wordt getracht een zinvolle beweging te veroorzaken in de benen van de dwarslaesie patiënt. Dat kan doormiddel van electrische stimulatie van de juiste spiergroepen op het juiste moment en in het juiste tempo. Dit is een zeer complexe techniek, waarmee op dit moment maar zeer beperkte ervaring bestaat. De electrische stimulatie kan van buitenaf gebeuren (via electroden die op specifieke plaatsen op de huid boven bepaalde spieren en zenuwen worden geplaatst), of van binnenuit. In dat geval is er door middel van een operatie op verschillende zenuwwortels nabij het ruggenmerg een electrode geplaatst, die vervolgens worden gekoppeld aan een uitwendige electrostimulator, die in verbinding staat met een computer. Deze computer moet ervoor zorgen dat de electrische impulsen op het juiste moment, op de juiste plaats en in het juiste tempo worden afgegeven, waardoor een zinvolle beweging van de benen kan worden opgewekt.
Kunstmatige herstellen van de blaascontrole
Dit is een neuromodulatie techniek waarbij langs operatieve weg stimulatie electroden om dié zenuwwortels van het ruggenmerg worden aangebracht die een rol spelen bij het activeren van de blaasspier. De electroden worden naar een onderhuids gelegen ontvanger/stimulator gevoerd, en deze stimulator kan vervolgens worden geactiveerd door middel van een uitwendige zender die de signalen uitzendt die tot ontspanning van de sluitspier van de blaas en gelijktijdige aanspanning van de spier van de blaaswand moeten leiden. Het doel van deze vorm van stimulatie is verbetering van de continentie en verbetering van de blaasontlediging. In bepaalde gevallen kunnen op deze wijze ook de controle over de ontlasting worden verbeterd, en erecties worden opgewekt. De toepassing van deze techniek is nog volop in ontwikkeling, en op medisch-technische gronden komt slechts een klein aantal dwarslaesie patiënten voor deze vorm van behandeling in aanmerking.
Pijn
Pijn is een sensatie die allerlei oorzaken kan hebben. De pijn waarvan sprake is in de context van de functionele neurochirurgie is over het algemeen het gevolg van beschadiging van zenuwweefsel. Men noemt dit ook wel “neuropathische pijn” (neuron = zenuw, pathos = ziek). Voor de neurochirurgische behandeling van chronische pijn staan een aantal technieken ter beschikking:
Doorsnijding van de zenuw of zenuwbanen die verantwoordelijk worden geacht voor de geleiding van de pijnprikkel.
Voorbeelden hiervan zijn:
- Neuroectomie, waarbij bijvoorbeeld een tussenrib-zenuw wordt doorgesneden bij patiënten die lijden aan heftige pijn door ingroei van kanker in de borstkas of de ribbenboog.
- Rhizotomie, waarbij een gedeeltelijke doorsnijding van een zenuwwortel wordt uitgevoerd, met als doel min of meer selectieve uitschakeling te bewerkstelligen van dié zenuwvezels die een rol spelen bij de geleiding van pijn prikkels. Deze techniek kan langs operatieve weg, maar ook door middel van een punctie (percutane techniek) plaatsvinden (zie ook aangezichtspijn).
- DREZ laesie (Dorsal Root Entry Zone), waarbij doelbewust een letsel wordt aangebracht in het ruggenmerg, precies op de plaats waar de zenuwvezels die de pijnprikkels geleiden (de achter-wortel) het ruggenmerg zijn binnengekomen. Ook deze techniek kan via een operatie, maar ook door middel van een punctie (percutane techniek) plaatsvinden.
- Cordotomie (of chordotomie), waarbij een gedeeltelijke doorsnijding in het ruggenmerg wordt uitgevoerd. Deze techniek kan ook worden uitgevoerd via een punctie door de huid, waarbij dan door middels van verhitting van het uiteinde van een dunne electrode het letsel in het ruggenmerg wordt aangebracht (percutane chordotomie).
- Myelotomie, waarbij door middel van een gedeeltelijke overlangse doorsnijding inn het ruggenmerg de pijnbanen op een tevoren gekozen plaats worden onderbroken.
- Mediale thalamotomie, waarbij op stereotactische wijze een thermolaesie in de mediale thalamus wordt aangebracht.
Electrische stimulatie van delen van de hersenen of het ruggenmerg.
Ruggenmerg stimulatie is een techniek die steeds meer toegepast wordt. Er zijn verschillende indicatiegebieden, zoals pijn ten gevolge van vroegere rugoperaties, pijn bij multipele sclerose, chronische angina pectoris (“pijn-op-de-borst”), pijn na zenuwontstekingen of bij reflex dystrofie, etc. Het principe van deze behandeling bestaat uit het aanbrengen van een electrode aan de achterzijde van het ruggenmerg, op een tevoren (afhankelijk van de plaats van de klachten) bepaalde plek, die wordt verbonden aan een onderhuids geïmplanteerde stimulator (zoals een hartpacemaker), die weer kan worden geprogrammeerd en geactiveerd via een buiten het lichaam te besturen zendertje.
Locale toediening van medicijnen (pijnstillers).
Intrathecale infusie via een rondom het ruggenmerg aangebrachte catheter, die (net zoals de Baclofen-pomp bij spasticiteit, zie boven) is gekoppeld aan een onderhuids reservoir van waar uit door middel van een programmeerbare electrische pomp een continue of intermitterende aanvoer van een sterke pijnstiller (bijvoorbeeld morfine) wordt verzorgd.
Tenslotte
In het bovenstaande stuk worden een groot aantal technieken genoemd die de werking van het zenuwstelsel kunnen beïnvloeden. Er vindt nog veel onderzoek plaats, zodat de verwachting gerechtvaardigd is dat er nog meer behandelingen bij zullen komen. Toch is er niet voor ieder probleem een oplossing. Vooral de z.g. chronische benigne (goedaardige) pijn, d.w.z. pijn waarvoor geen oorzaak zoals een tumor of zenuwbeschadiging valt aan te wijzen, blijkt in de praktijk een van de moeilijkst te beïnvloeden toestanden. De beperkingen maken dat functionele chirurgie slechts in geselecteerde gevallen kan worden toegepast en dat niet iedere neurochirurg er ervaring mee heeft. Functionele neurochirurgie is dan ook typisch iets wat in een beperkt aantal centra een aandachtsgebied is. In het algemeen zijn de neurologen, die de patiënten in de regel verwijzen, goed met de mogelijkheden in de diverse centra op de hoogte en kunnen zij een keuze maken welke patiënt gebaat kan zijn naar een dergelijk gespecialiseerd centrum.